「診療放射線技師」をご存じでしょうか?「名前は聞いたことある」「何となくは…」「レントゲンさんでしょ?」などという声が聞こえてきそうです。医療機関において必要不可欠な部署でありながら、直接的な接点のある医療職はあまり多くなく、隔離された部屋の中に閉じこもっている印象を持たれがちな診療放射線技師。
「なんだか怖い感じ」「近寄りがたい...」という声さえもよく頂きます。実際には一体どのような人たちが何をしているのか?なぜ院内の放射線科は、窓もない薄暗い部屋ばかりなのか?放射線科との間に「距離」を感じている医療職の皆様に、少しでも身近に感じて頂けるよう、本稿では診療放射線技師の実態をご紹介していきます。
「レントゲン技師」とは違うの?
「放射線技師」や「レントゲン技師」などとも呼ばれたりする我々ですが、正式名称は「診療放射線技師」です。では数多の異なる呼称はどのように出てきたものなのか?診療放射線技師の歴史を遡ってみましょう。
放射線医療における技術者の起源は、職域身分制度の制定よりさらに以前まで遡ります。本邦初のエックス線技術者養成学校である「島津レントゲン技術講習所」が認可されたのは、1927年のことでした。その名前からもわかるように、当時の主な業務はX線写真(俗称:レントゲン)の撮影であったため、俗称で「レントゲン技師」と呼ばれるようになったものと推測されます。
1951年、「診療エツクス線技師法」が制定され、現行の診療放射線技師の起源となる診療エックス線技師が誕生しました。時は経ち、他の医療分野の例に漏れず、放射線医療の進歩も目覚ましいものがありました。コンピュータ断層撮影 (CT) や磁気共鳴画像 (MRI) のように、画像診断用の医療機器もあっという間に種類が増え、核医学検査や放射線治療で扱う放射線の種類も、X線のみに限らなくなります。
そこで1968年、「診療エツクス線技師法」は大きく改正され、「診療放射線技師及び診療エツクス線技師法」への改題とともに、新たな資格区分として「診療放射線技師」が新設されました。これは養成カリキュラムの大幅な変更を伴うものであり、しばらくの間は新カリキュラムの基に誕生する「診療放射線技師」と、従来の「診療エツクス線技師」とが併存していたことになります。
1983年(施行は翌年)、「診療放射線技師法」への改題とともに診療エックス線技師の区分が廃止されたことで、資格は診療放射線技師に一本化され、現在に至っています。その業務範囲は画像診断・核医学・放射線治療のすべてに渡るという広範囲ぶり。それぞれの領域の詳細は、今後の記事で少しずつ、ご紹介していきます。
ところで、皆さん、「最近、女性の放射線技師が増えた?」と感じたことはありませんか?一昔前までは、診療放射線技師といえば男性の職業でしたが、近年では女性の診療放射線技師も多く誕生しています。図1からもわかるように、20年ほど前から女性の診療放射線技師が増え始め、現在の養成校では男女比がほぼ半々、もしくは女性学生の方が多いという学校もある程です。「男性の職業」であった背景は色々あるのですが、「放射線」=「危険な職業」との印象が強かったのも一つなのかもしれません。
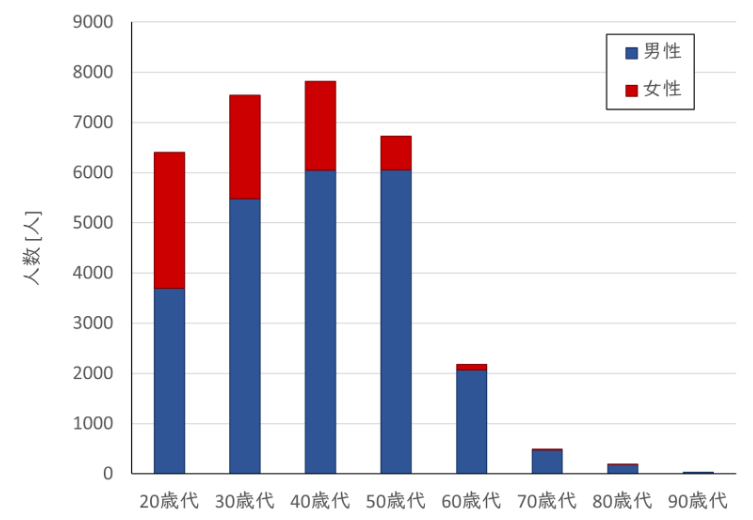
図1. 日本診療放射線技師会男女別会員数(2020年10月末現在)
日本診療放射線技師会の理事会報告より、筆者作成
放射線科は危険!?
さて、本当に診療放射線技師は危険な職業なのでしょうか?これは、漫画「ラジエーションハウス」(集英社)でも題材として取り上げられた通り、診療放射線技師もしくはその学生の多くが、この道を選んだ際に一度は周囲から指摘されることであり、私自身も何度も反対された経験があります。放射線検査を受けに来た患者さんたちから、「この検査は危ないでしょう?」と言われることも日常茶飯事です。原爆や原発事故の影響で、放射線自体の怖さが過剰に伝えられてしまっているのも一因かもしれません。確かに放射線は、無条件に安全なものでは決してありません。しかし、正しく扱えば安全に利用することが可能なものであり、過剰に怖がる必要もありません。そして「放射線を安全に医療に利用する」ことこそが、我々、診療放射線技師の役割なのです。
前述の通り、医療機関における放射線科は大きく3部門(画像診断部門、核医学部門、放射線治療部門)です。それぞれの部門において、扱う放射線の種類や量が異なるため危険度も異なってきますが、いずれの部門においても放射線を用いた医療は、薬と同じ。検査や治療による効能(診断情報・治療効果)もあれば、副作用(被曝)もあります。いかに副作用(被曝)を少なく抑え、効能(診断情報・治療効果)を最大限に引き出すか、放射線を「危なくないように管理」しながら最良の検査・治療を実現するかが、診療放射線技師の最大の任務です。同時に、検査・治療の手技に関わる、他の医療スタッフの被曝についても配慮しています。
つまり診療放射線技師によって適切に管理されている状態であれば、医療に利用する放射線は基本的には危険ではないと言えます。また、不適切な検査依頼(=放射線使用依頼)があれば、それを是正するのも業務のうち。医師からの依頼や患者さんの希望に背くかのように「検査を変更される・断られる・追加される」ことがあるとしたら、それは放射線防護の観点から過剰な被曝を考慮した上での「提案」なのです。
「放射線を安全に管理する」のが仕事である診療放射線技師ですから、自らの身を放射線から守る術ももちろん考えています。検査・治療中に放射線の分布を考えながら、自身あるいは他の医療従事者がどこにいれば(どのようにふるまえば)安全か?を考えています。ですので、診療放射線技師自らが危険なほどに被曝するということは、基本的にはあり得ません。
「ボタンを押すだけ」のX線撮影なら誰でもできる?
X線撮影にあたっては「ボタンを押すだけなら誰でもできる」と揶揄されることもあるのですが、実はこれは、おっしゃる通り。放射線検査もデジタル化が進み、とりあえず多めの放射線を使って撮影しておけば、失敗はほぼないという状況にあります。「ボタンを押すだけ」なら誰でも撮影できてしまうのです。しかしポイントは「とりあえず多めの放射線を使っておけば」です。同じ放射線検査(例えば腹部レントゲン)であっても、検査目的(何を見たいのか。腸管ガス?誤飲異物?)や被検者の体格によって、必要な放射線量が全く異なります。

ここではわかりやすくX線の量を洋服のサイズに例えてみましょう。平均的な体格の方に必要なX線の量を「Mサイズ」としておきます。たとえば「Lサイズ」のX線の量を設定しておくことで、「ボタンを押すだけで」誰でも撮影ができてしまい、後からコンピュータ上で画像を調整すれば、たいがいの見たいもの(検査目的)は見えてしまいます。まさしくボタンを押すだけで、誰でも撮れてしまうのです。
しかしこれでは、被曝を極力抑えるという観点が欠落しています。多くの機器は、放射線に詳しくない人が扱う時に困らないように、平均的な方に必要な量(Mサイズ)よりも多めに、大半の方を撮影できるような量(Lサイズ)に設定してあります。平均的な体格の方にさえ多い量です。より少ない放射線の量(Sサイズ)で充分な方や、逆に余裕があっても足りない方(LLサイズ)もいらっしゃいますが、「ボタンを押すだけ」ですので、一律でLサイズが充てられます。洋服であればダボダボなだけですが、放射線検査において、これは完全に無駄な被曝です。逆に放射線が足りない場合、被曝が少ないのは良いことだと思われがちですが、「少ない」と「足りない」は違います。足りない放射線量では必要な情報が得られないため、検査自体の意味がなくなり、これも同じく、完全に無駄な被曝となってしまうのです。
「ボタンを押しているだけ」に見えるかもしれない診療放射線技師ですが、実はこれらを個人個人の状態と検査目的を熟考して「最適化」し、細かい撮影条件(パラメータ)を調整しているのです。ボタンを押すのは最後の最後。周囲からは簡単そうに見えるであろう「ボタンを押す」というこの行為ですが、「ボタンを押す=人に被曝させる」という、非常に重い意味を持つ不可逆的な行為。実は診療放射線技師が最も緊張する瞬間なのです。そして全ての診療放射線技師が一人の例外もなく、自分が初めてX線の曝射ボタンを押した時の緊張感を鮮明に覚えていることと思います。
ここまで読んで頂くと皆さんお気付きでしょう。放射線は機械から自然に勝手に出続けている訳ではありません。核医学検査を除き、X線撮影装置の曝射ボタンを押さない限り、放射線は出てこないのです。診療放射線技師が機械(ポータブルX線撮影装置)を押しながら病棟や救急外来に着くと、看護師さんやお見舞い・付き添いの方々が一目散に逃げていく光景によく出会います。また、放射線科の検査室に患者さんが入った途端に検査室外に逃げていく介助者の方々にもよく出会います。しかしいずれも、機械から放射線が常時出ている訳ではありませんので、検査室に入るだけ、あるいは機械自体に近づくだけでは危険はありません。どうぞご安心頂き、放射線科(診療放射線技師)をあまり恐れ避けることなく、むしろ是非お手伝い頂けますと幸いです。
放射線科は近寄りがたい!?
そうは言っても、なんとなく近寄りがたい...と思っていらっしゃる読者の方も多いかもしれません。なぜか診療放射線技師は、「怖い」「近寄りがたい」と言われることが多いのも事実です。なぜそんな印象を与えてしまうのでしょうか。
- 暗闇(薄暗い場所)にいる
- 閉鎖的な空間にいる
- 急な検査を依頼したり、次の検査や検査後の結果(画像)を催促すると怒られる
当事者である我々がよく聞く耳にする声はこんな感じですが、皆様の印象はいかがでしょうか?
画像を扱う集団である放射線科では、画像(古くはフィルム、現在はモニタ)への光の写り込みが業務の妨げとなります。調光システムのような環境があれば良いのですが、大概の施設ではそのような造りになっていないため、電球を間引くもしくは部分的に照明を消す、といった自助努力により、薄暗い部屋で仕事をしているのです。それが外から見ると、暗闇に籠っている人たち、という印象になるようです。
同様に、放射線を扱う部屋(撮影室・治療室)には、放射線が外に漏れないよう構造上の厳しい法規制があり、壁やドアは厚く、窓はありません。操作室に窓があるというレアな造りの施設でも、前述の理由により、遮光カーテンが使われていたりします。これもまた、近寄りがたい雰囲気を醸し出しているのかもしれません。
最後が「検査を頼むと怒られる」「検査後に画像(結果)を催促すると怒られる」と言った声。これは「検査=撮影」の誤解から、このような事態が生じている印象です。「撮影をしていない=技師の手が空いている」との判断から、「装置が空いてるんだから別の検査の追加を…」と依頼されたり、あるいは「撮影が終わって患者が帰ってきた=検査が終わった」との判断から「画像(結果)を早く送って…」と催促したくなるのかと思います。
しかし、撮影自体は検査業務のごく一部。撮影後に画像を確認し、それをもとに追加の画像(3D画像等)を作成・解析することでやっと検査が完遂します。もちろん、検査室内の片付けや次の撮影の準備も同時進行。技師が撮影をしていなくても、決して暇にしている訳ではなく、撮影前後に付随する業務に追われており、むしろ殺気立つほどに急いでいることがほとんどです。機械の進歩とともに、撮影自体は高速化していますが、その後の処理(技師業務)はむしろ増える一方。撮影終了後、検査画像がすべて出揃うまでの時間は逆に長くなっており、それが依頼元の方々には「空いているのに撮ってくれない」「結果を待たされている」とのストレスなのかもしれません。検査を早く終わらせたいのは技師も同じ。ぜひ撮影終了=検査完了ではないことをご理解頂き、少し気長にお待ち頂ければ幸いです。もしも技師が怒っているように感じられたのであれば、それはごめんなさい。そのような技師の多くは、余裕がなくなっているだけなのです。業務終了後には笑顔も見せてくれるはずですので、ぜひ別のタイミングで、お声がけ頂ければと思います。
まとめ
いかがでしたか?少しは診療放射線技師(放射線科)を身近に感じて頂けるようになったでしょうか?とは言え、本稿でご紹介できたのは、あくまでも一般論。皆様の勤務先に診療放射線技師がいるようでしたら、是非、積極的に話しかけてみてください。多趣味で知られる診療放射線技師ですので、普段はシャイな彼(女)たちの、意外と面白い一面を発見できるかもしれませんよ。
ところで、今回ご紹介したのは、あくまでも日本の診療放射線技師の実態。実は、日本の診療放射線技師は世界的にみるととてもユニークで、「世界で最も優秀」とさえも言われています。なぜか?その理由はまた今度。引き続きのご愛読をお願いいたします。
おわりに
Epigno Journal では、これからの医療を支えるTipsを紹介しています。また、メールマガジンにて最新記事のお届けをしています。右記フォームより、お気軽にご登録ください。
参考文献
(1)公益社団法人 日本診療放射線技師会, エックス線発見120年のあゆみ, 2015













